Japan's Quality Improvement Body–Its Achievement and Future Role In Public Healthcare Service as Private Sector Entity
 Sesi pembukaan pleno hari II dibawakan oleh Shin Ushiro dari Jepang. Sesi ini menjelaskan bagaimana lembaga mutu pelayanan kesehatan di Jepang (Japan Council for Quality Health Care/JQ) berkembang sejak didirikan pada tahun 1995. Bagaimana JQ mengembangkan sistem akreditasi, pelaporan kejadian sentinel, EBM dan juga sistem pemberian kompensasi (khususnya untuk dokter obsgin terkait dengan penanganan cerebral palsy)
Sesi pembukaan pleno hari II dibawakan oleh Shin Ushiro dari Jepang. Sesi ini menjelaskan bagaimana lembaga mutu pelayanan kesehatan di Jepang (Japan Council for Quality Health Care/JQ) berkembang sejak didirikan pada tahun 1995. Bagaimana JQ mengembangkan sistem akreditasi, pelaporan kejadian sentinel, EBM dan juga sistem pemberian kompensasi (khususnya untuk dokter obsgin terkait dengan penanganan cerebral palsy)
Japan Accreditation Council - JQ menyusun laporan yang diberikan setiap bulan dengan berfungsi lebih untuk memberikan peringatan dan lebih lanjut mendorong adanaya kegiatan edukasi dan pencegahan, serta laporan setiap 3 bulan dan tahunan yang bersifat lebih untuk penyusunan strategi.
Seluruh laporan tersebut bersifat transparan dengan konsep anonimous dan non-punitive. Sistem pelaporan ini berdasarkan laporan data yang sebagian ada yang bersifat wajib dan sukarela, meski demikian pelaporan wajib pun masih belum dipatuhi oleh seluruh fasyankes, sehingga saat ini sedang didiskusikan agar ada payung regulasinya.
Menarik pembelajaran dari sesi ini adalah JQ tidak hanya berkutat pada standar dan proses akreditasi, namun juga meluas dengan beberapa aspek lain yang sedikit banyak terkait dengan standar akreditasi, yaitu sistem pelaporan keselamatan pasien dan penyusunan EBM serta pelaporan upaya peningkatan mutu.
Di Indonesia meski keempat hal tersebut juga telah dikerjakan namun masih terfragmentasi satu sama lain, akreditasi RS oleh KARS, keselamatan pasien oleh Komite Nasional Keselamatan Pasien, EBM oleh organisasi profesi (terutama IDI) dalam penyusunan PNPK, serta pelaporan upaya peningkatan mutu oleh masing-masing fasyankes. Ke depan, diusulkan agar minimal ketiga lembaga tersebut (KARS, KNKPRS dan IDI) dapat mengintegrasikan kegiatan mereka masing-masing. Tentunya hal ini perlu difasilitasi oleh Kemenkes (Direktorat Mutu dan Akreditasi Fasyankes).
Effective Use of Accreditation from the Experience of Three Countries
 Sesi ini merupakan salah satu sesi pararel yang diikuti penulis pada hari II adalah sesi dengan judul, dibawakan oleh Michio Hashimoto dan Tomonori Hasegawa dari Jepang dan Leslee Thompson dari Kanada serta Cliff Hughes dari Australia. Keempat pembicara menjelaskan bawa meski akreditasi dapat mendorong RS untuk meningkatkan mutu pelayanan kesehatan namun banyak RS merasa kesulitan dalam menggunakan akreditasi secara efektif untuk meningkatkan mutu pelayanan kesehatan tersebut.
Sesi ini merupakan salah satu sesi pararel yang diikuti penulis pada hari II adalah sesi dengan judul, dibawakan oleh Michio Hashimoto dan Tomonori Hasegawa dari Jepang dan Leslee Thompson dari Kanada serta Cliff Hughes dari Australia. Keempat pembicara menjelaskan bawa meski akreditasi dapat mendorong RS untuk meningkatkan mutu pelayanan kesehatan namun banyak RS merasa kesulitan dalam menggunakan akreditasi secara efektif untuk meningkatkan mutu pelayanan kesehatan tersebut.
Lembaga akreditasi diharapkan dapat mendukung RS dalam penerapan standar akreditasi dalam bentuk yang berbeda beda seperti pengalaman di 3 negara. Sesi ini di samping membagi pengalaman tentang upaya meningkatkan efektivitas namum juga mengidentifikasi berbagai faktor dan hambatan dalam penggunaan akreditasi untuk meningkatkan mutu pelayanan kesehatan
Hasegawa menjelaskan bahwa pada saat ini Jepang sedang menghadapi masyarakat yang menua serta biaya pelayanan kesehatan yang juga meningkat. Jepang telah memiliki UHC sejak tahun 1961 (dengan tarif yang direvisi tiap tahun) dimana ini merupakan sumber pendapat bagi RS (pemerintah dan swasta) sebesar 85-90% dari total pendapatan. Sebagai catatan jumlah RS di Jepang sebanyak 8,540.
Tugas JQ selain akreditasi juga untuk memfasilitasi pembuatan EBM, mengumpulkan data incident dan accident serta terlibat dalam proses pemberian kompensasi bagi kasus cerebral palsy. Terkait akreditasi JQ dari tahun 1997 telah menerbitkan 3 generasi standar (masing-masing mengalami 3 kali revisi), dengan jumlah RS terakreditasi saat ini sebanyak 71% (55% untuk RS acute care, 21% untuk RS chronic care dan 22% untuk psyciatric care).
Dalam meningkatkan efektivitas akreditasi JQ melakukan edukasi, publikasi (terutama panduan untuk memenuhi standar akreditasi) dan membuat laporan publik (membuat masyarakat dapat mengakses informasi hasil akreditasi dari setiap RS karena hingga saat ini public awareness masih rendah). Hasil kegiatan ini disajikan oleh Mitsubishi UFJ Research dan Consulting, tahun 2010 dimana efek akreditasi terutama dalam memperbaiki bisnis proses, meningkatkan keselamatan pasien dan mendengarkan suara konsumen.
Thompson menyajikan upaya Kanada dalam meningkatkan efektivitas akreditasi antara lain melibatkan (mantan) pasien sebagai surveyor (yang tentu tidak mudah) sedangkan Hughes menyajikan upaya Australia dalam meningkatkan efektivitas akreditasi dengan merubah berbagai cara pandang dalam akreditasi. Hal ini terkait dengan pengalaman Huges sebagai klinisi, guru, kepala departemen dan juga pasien.
Hughes yang juga presiden ISQua menyarankan yang utama adalah bahwa sistem akreditasi harus benar-benar diperhatikan ("under microscope"). Antara lain sertifikat akreditasi yang umumnya berlaku 3 tahun sering dipandang sebagai sebuah pencapaian yang juga berlaku selama 3 tahun, padahal seharusnya bersifat dinamis.
 NSQHS telah merevisi standar, dimana prioritas pertama adalah governance, dan kedua adalah partnering dengan konsumen baru kemudian fokus kepada pelayanan kesehatan yang lebih spesifik (pengendalian infeksi dan pengguanan obat, dan lain-lain). NSQHS juga meminta banyak lembaga-lembaga lain untuk mengevaluasi proses akreditasi mereka secara terbuka.
NSQHS telah merevisi standar, dimana prioritas pertama adalah governance, dan kedua adalah partnering dengan konsumen baru kemudian fokus kepada pelayanan kesehatan yang lebih spesifik (pengendalian infeksi dan pengguanan obat, dan lain-lain). NSQHS juga meminta banyak lembaga-lembaga lain untuk mengevaluasi proses akreditasi mereka secara terbuka.
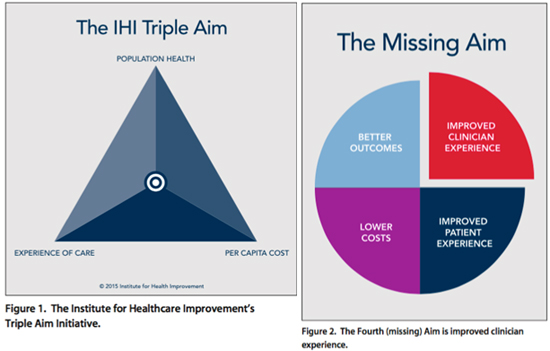
Huges mengingatkan bahwa sistem akreditasi jangan sampai melupakan bahwa yang dihadapi adalah manusia, baik pada penyedia pelayanan maupun yang menerima pelayanan, mereka bukan hanya angka ataupun nilai pada elemen-elemen penilaian. Pada poin ini Huges juga mengingatkan bahwa ada yang kurang dalam triple AIM dari IHI (gambar 1), yaitu (seharusnya) juga meningkatkan pengalaman dari klinisi (gambar 2).
Akreditasi seharusnya merupakan "lukisan potret" dari fasyankes yang dilukis oleh pelukisnya (surveyor) dengan interaksi dari yang dipotret (RS), yaitu sebuah proses yang meski dapat bersifat subyektif namun memberikan detail gambaran dengan proses yang interaktif dan juga "penuh perasaan"
Pembelajaran dari sesi ini, di Indonesia adalah perlunya lembaga yang mejadi semacam regulator dan evaluator bagi lembaga akreditasi Fasyankes, pada saat ini paling tepat bila dilakukan oleh Direktorat Mutu dan Akreditasi, atau bahkan juga dapat dilakukan oleh internal lembaga akreditasi misalnya oleh bagian/ bidang penelitian dan pengembangan (Litbang) di KARS.
Saat ini KARS telah memiliki banyak data terkait dengan proses akreditasi, data tersebut dapat diolah untuk menunjukkan bagian mana dari standar akreditasi yang telah dapat dipenuhi oleh banyak RS dan sebaliknya bagian mana yang sulit dipenuhi. Informasi tersebut juga akan berguna saat akan membuat prioritas program dan pembiayaan pemenuhan standar akreditasi tertentu.
Pembelajaran lain yang juga sangat penting adalah penyusunan standar yang sesuai dengan kondisi, masalah dan tujuan yang spesifik untuk Indonesia.
Pay for Performance and Value Based Payment to Accelerate Improvement
 Sesi sore setelah istirahat siang antara lain diisi oleh salah satu pakar internasional tentang cost of quality, yaitu John Øvretveit yang didampingi juga oleh Michael Counte dari US. Øvretveit menjelaskan bahwa upaya peningkatan mutu saat ini dikendalikan oleh sistem pembiayaan. Berbagai bukti menunjukkan bahwa fenomena tersebut di salah satu sisi bisa meningkatkan mutu namun di sisi lain justru menurunkan mutu. Øvertveit ini menjelaskan "economic quality" termasuk berbagai sistem "pay for performance" dan atau "value-based payment systems" untuk klinisi dan organisasi lengkap dengan efektivitas, kelemahan dan kekuatan setiap sistem.
Sesi sore setelah istirahat siang antara lain diisi oleh salah satu pakar internasional tentang cost of quality, yaitu John Øvretveit yang didampingi juga oleh Michael Counte dari US. Øvretveit menjelaskan bahwa upaya peningkatan mutu saat ini dikendalikan oleh sistem pembiayaan. Berbagai bukti menunjukkan bahwa fenomena tersebut di salah satu sisi bisa meningkatkan mutu namun di sisi lain justru menurunkan mutu. Øvertveit ini menjelaskan "economic quality" termasuk berbagai sistem "pay for performance" dan atau "value-based payment systems" untuk klinisi dan organisasi lengkap dengan efektivitas, kelemahan dan kekuatan setiap sistem.
Salah satu poin kunci dari Øvertveit adalah pay for performance (P4P) dan pengukuran mutu harus memiliki indikator mutu yang jelas, namun penetapan indikator ini sulit ditetapkan (perlu konsensus nasional) dan juga sulitnya memperoleh data indikator berdasarkan data pelayanan sehari-hari (sehingga membutuhkan sistem IT yang handal).
Tujuan utama pada sesi ini adalah untuk membahas pemahaman sistem pembayaran berdasarkan kuantitas dan kualitas, bagaimana cara mengukur mutu, keterkaitan dengan akreditasi, pelaporan indikator serta implikasinya kepada upaya peningkatan mutu.
Berberapa intervensi P4P di USA seperti: penurunan nilai klaim untuk kasus re-admision (< 30 hari setelah pulang) yang berlaku untuk kasus antara lain AMI, dan Pnuemonia; Pemberian insentif bagi GP yang melakukan screening sesuai standar; hingga pembayaran tetap untuk pengelolaan penyakit-penyakit kronis.
Øvertveit menjelaskan sejarah sistem pembayaran terkait mutu, dimulai dengan: 1. Pembiayaan berdasarkan budget (tanpa ada insentif untuk mutu). 2. Pembiayaan berdasarkan budget dengan regulasi (dibayar bila memenuhi standar, misalnya bila telah lulus akreditasi) 3. Pembiayaan berdasarkan cost and volume (menggunakan DRG namun masih belum mengukur mutu), dan 4. Pembiayaan berdasarkan value based payment/ VBP (cost for specitied and measured quality).
Sesi dilanjutkan oleh Conte yang menjelaskan reformasi sistem kesehatan USA yang bertujuan meningkatkan akses, mutu, fokus kepada pencegahan daripada kuratif, dan menurunkan biaya dengan salah satunya menerapkan VBP. Conte menjelaskan prinsip VBP program tahun 2015, yaitu sistem keseimbangan antara kinerja proses klinis (bobot 20% dengan 12 indikator), patient experience (bobot 30% dengan 8 indikator), outcomes (bobot 30% dengan 5 indikator termasuk mortality) dan efficiency (bobot 20% dengan 1 indikator)
Conte juga kemudian menjelaskan bahwa sistem ini kemudian telah ditiru di berbagai negara dengan perbaikan perbaikan yang baik, misalnya di Taiwan dengan penerapan sistem IT dalam mengukur mutu untuk berbagai penyakit utama berdasarkan data klaim JKN mereka. Korea juga melakukan hal yang mirip, yaitu dengan menerapkan Value Incentive Program termasuk dengan mengembangkan sistem pelaporan kepada masyarakat. Berdasarkan pengalaman USA, Taiwan dan Korea, Conte mengingatkan bahwa VBP sangat tergantung dari cost acconting system dan juga quality matric baik untuk proses dan outcome.
Øvertveit melanjutkan dengan pengalaman dari Uganda dan Swedia. Dari project USAID di Uganda didapat bahwa prinsip utama dalam VBP adalah kejelasan: apa yang dihargai dan bagaimana menilainya. Di Uganda VBP dilakukan untuk pelayanan KIA (karena masih tingginya AKI dan AKB) dan disana disebut sebagai "Result Based Financing" dimana ada penghargaan berbasis kinerja terkita dengan pelayanan ANC, PNC dan maternitas. Prinsip utama dalam BVP di Uganda adalah: Adanya feedback yang cepat bagi fasyankes (termasuk kecepatan pembayaran insentif); jumlah insentif yang bersifat progresif dari setiap peningkatan kinerja (tidak hanya 1 nilai insetif besar pada kinerja yang tinggi)
Di Indonesia P4P ataupun BVP umumnya baru diterapkan pada level organisasi, itupun terbatas pada beberapa fasyankes terutama RS swasta maupun pemerintah yang telah BLU/ BLUD dengan mengembangkan sistem remunerasi. Sistem remunerasi yang dikembangkanpun sering sekali masih hanya menggunakan penilaian kinerja staf/ klinisi yang bersifat umum, belum terkait dengan mutu pelayaan (hanya sedikit RS yang telah menggunakan indikator mutu dalam sistem remunerasinya)
Di lain pihak, sistem JKN juga belum mengadopsi VBP, pembayaran kapitasi dan juga INA CBG's lebih banyak dikaitkan dengan infrastruktur dari fasyankes di samping lokasi geografis, belum mempertimbangkan mutu pelayanan kesehatan. Kemenkes bersama BPJS sebaiknya sudah mulai mempertimbangkan pembayaran klaim INA CBG's berdasarkan mutu, tidak hanya berdasar kelas RS maupun regionalisasi.
An International Campaign to Reduce Unnecessary and Harmful Care
 Sesi penutup pada hari kedua dibawakan oleh Wendy Levinson dari Kanada. Levinson mengutip penelitian IHI yang memperkirakan bahwa waste di fasyankes menjadi masalah utama, dimana telah diidentifikasi bahwa 30% dari pelayanan kesehatan sebenarnya tidak diperlukan dan tidak menambah value bagi pasien (atau istilah Levinson adalah over diagnosis and over procedures)
Sesi penutup pada hari kedua dibawakan oleh Wendy Levinson dari Kanada. Levinson mengutip penelitian IHI yang memperkirakan bahwa waste di fasyankes menjadi masalah utama, dimana telah diidentifikasi bahwa 30% dari pelayanan kesehatan sebenarnya tidak diperlukan dan tidak menambah value bagi pasien (atau istilah Levinson adalah over diagnosis and over procedures)
Beberapa "alasan" overuse yang sering diajukan klinisi adalah karena permintaan pasien, juga karena didorong adanya teknologi baru serta karena dirujuk oleh dokter keluarga/ umum, serta kekhawatiran akan tuntutan hukum dan juga bisa karena ingin mendapatkan pendapatan serta karena kebiasaan. Alasan-alasan yang tidak dapat diterima inilah yang mendasari kampanye untuk mengajak para klinisi dan pasien untuk mempertimbangkan pelayanan secara hati-hati (tests, treatments, and procedures) yang diberikan kepada pasien, kampanye yang diberi nama Choosing Wisely berusaha menyadarkan bahwa overuse dari pelayanan kesehatan sangat terkait dengan mutu dan keselamatan pasien (dan juga pembiayaan).
Prinsip kampanye ini adalah: 1. Dipimpin oleh para klinisi (bahkan Levinson mengatakan inisiatif harus dari organisasi profesi, pemerintah dan lainnya harus mendukung dari balik layar saja), 2. Berdasarkan bukti terkini, 3. Membawa pesan utama tentang mutu dan keselamatan pasien, 3. Fokus pada pasien dimana komunikasi sangat penting, 4. Multi profesional dan 5. Transparan.
Dimulai di US tahun 2012 lalu diikuti di Kanada pada tahun 2014, kampanye ini telah diterapkan di sekitar 17 negara saat ini. Kegiatan kampanye antara lain: Menyusun daftar "Do not do lists", misalnya tidak memeriksa rontgen bila menemui keluhan nyeri pinggang, dsb; Membuat motto "MORE is not always better"; Membuat 5 daftar pertanyaan kritis (apakah pemeriksaan ini perlu? Apakah ada efek samping? Apakah ada alternatif lain? Apa yang terjadi kalau tidak dilakukan? Berapa biayanya atau apa diganti oleh asuransi?); Hingga membuat video edukasi bagi para residen.
Intervensi ini juga diterapkan di RS Cedars-Sinai dengan pendekatan elektronik, dimana klinisi akan diberi alert kalau akan memerintahkan pemeriksaan tertentu pada pasien dengan kondisi tertentu.
Program JKN Indonesia melalui kegiatan Kendali Mutu dan Biaya perlu mempelajari kampanye ini dengan baik, BPJS juga dapat mendorong kampanye ini dengan memberikan insentif bagi fasyankes yang melaksanakan kegiatan ini. Tapi langkah awal adalah dengan membangun dukungan dari organisasi profesi untuk menyadarkan para klinisi bahwa waste dalam bentuk pelayanan overuse merupakan masalah besar (sebenarnya telah ada contoh baik adalah kampanye Kemenkes mengenai penggunaan obat generik maupun penggunaan antibitotik rasional).
Konferensi hari ini ditutup tepat pada pukul 16:30 waktu Tokyo.
Foto Delegasi Indonesia






 Tugas perorangan ini kami harap dikumpulkan dalam bentuk file word paling lambat pada hari Rabu, 3 Desember 2014 Pukul 24.00 Wib ke e-mail
Tugas perorangan ini kami harap dikumpulkan dalam bentuk file word paling lambat pada hari Rabu, 3 Desember 2014 Pukul 24.00 Wib ke e-mail  Pertemuan dibuka secara resmi oleh Cliff Hughes sebagai presiden ISQua dan Hirobumi Kawakita sebagai ketua Japan Council for Quality Health Care (JQ) serta oleh Yasuhisa Shiozaki The Minister of Health, Labour and Welfare dan Yoshitake Yokokura, President, Japan Medical Association.
Pertemuan dibuka secara resmi oleh Cliff Hughes sebagai presiden ISQua dan Hirobumi Kawakita sebagai ketua Japan Council for Quality Health Care (JQ) serta oleh Yasuhisa Shiozaki The Minister of Health, Labour and Welfare dan Yoshitake Yokokura, President, Japan Medical Association. Menteri Kesehatan Jepang membuka dengan menginformasikan bahwa mereka baru saja menyelesaikan "Health Care 2035" sebagai visi nasional ke depan termasuk untuk meningkatkan mutu dan keselamatan pasien. Terdapat 2.200 RS di Jepang sudah diakreditasi oleh Japan Quality aat ini.
Menteri Kesehatan Jepang membuka dengan menginformasikan bahwa mereka baru saja menyelesaikan "Health Care 2035" sebagai visi nasional ke depan termasuk untuk meningkatkan mutu dan keselamatan pasien. Terdapat 2.200 RS di Jepang sudah diakreditasi oleh Japan Quality aat ini. Merupakan sesi pleno pertama yang membahas mengenai bagaimana cara meningkatan program peningkatan mutu. Sesi ini dibawakan oleh Mary Dixon-Woods dari Inggris yang mengidentifikasi berbagai tantangan dalam meningkatkan efektivitas upaya peningkatan mutu. Tantangan utama datang dari anggapan bahwa upaya peningkatan mutu (termasuk akreditasi RS) sering dianggap sebagai "magic bullet" yang jarang diikuti dengan proses evaluasi, minimnya laporan dan publikasi serta koordinasi antar kegiatan terkait.
Merupakan sesi pleno pertama yang membahas mengenai bagaimana cara meningkatan program peningkatan mutu. Sesi ini dibawakan oleh Mary Dixon-Woods dari Inggris yang mengidentifikasi berbagai tantangan dalam meningkatkan efektivitas upaya peningkatan mutu. Tantangan utama datang dari anggapan bahwa upaya peningkatan mutu (termasuk akreditasi RS) sering dianggap sebagai "magic bullet" yang jarang diikuti dengan proses evaluasi, minimnya laporan dan publikasi serta koordinasi antar kegiatan terkait. Pada konteks Indonesia, evaluasi berbagai intervensi mutu juga masih sangat terbatas, kerjasama antara PKMK FK UGM (Hanevi Djasri) dan WHO Indonesia (Charles Shaw) pada tahun 2013 untuk mengidentifikasi berbagai upaya peningkatan mutu sebenarnya dapat menjadi titik awal untuk melakuan evaluasi secara nasional. Lebih lanjut evaluasi mutu ini dapat dilakukan dengan koordinasi dari Kemenkes, terutama pada saat ini dimana telah ada Direktorat Mutu dan Akreditasi Pelayanan Kesehatan.
Pada konteks Indonesia, evaluasi berbagai intervensi mutu juga masih sangat terbatas, kerjasama antara PKMK FK UGM (Hanevi Djasri) dan WHO Indonesia (Charles Shaw) pada tahun 2013 untuk mengidentifikasi berbagai upaya peningkatan mutu sebenarnya dapat menjadi titik awal untuk melakuan evaluasi secara nasional. Lebih lanjut evaluasi mutu ini dapat dilakukan dengan koordinasi dari Kemenkes, terutama pada saat ini dimana telah ada Direktorat Mutu dan Akreditasi Pelayanan Kesehatan. Adalah satu-satunya sesi yang dibawakan terutama oleh para klinisi, yaitu para ahli kebidanan dan kandungan. Sesi membahas mengenai cost of quality pada pelayanan kebidanan. Dibawakan oleh Joanne Noble, Malcolm Eade dan Leslee Thompson dari Kanada yang menyajikan analisa dari 4 laporan pada institusi yang berbeda, yaitu data pelayanan dari Accreditation Canada, data klaim dari the Healthcare Insurance Reciprocal of Canada (HIROC) dan the Canadian Medical Protective Association (CMPA) serta dari Salus Global Corp's Managing Obstetrical Risk Efficiently (MORE-OB) Program. Kerjasama dari ke-4 lembaga ini telah mengidentifikasi upaya perbaikan yang dapat dilakukan baik di proses dan sistem termasuk juga pembiayaan dalam pelayanan kebidanan.
Adalah satu-satunya sesi yang dibawakan terutama oleh para klinisi, yaitu para ahli kebidanan dan kandungan. Sesi membahas mengenai cost of quality pada pelayanan kebidanan. Dibawakan oleh Joanne Noble, Malcolm Eade dan Leslee Thompson dari Kanada yang menyajikan analisa dari 4 laporan pada institusi yang berbeda, yaitu data pelayanan dari Accreditation Canada, data klaim dari the Healthcare Insurance Reciprocal of Canada (HIROC) dan the Canadian Medical Protective Association (CMPA) serta dari Salus Global Corp's Managing Obstetrical Risk Efficiently (MORE-OB) Program. Kerjasama dari ke-4 lembaga ini telah mengidentifikasi upaya perbaikan yang dapat dilakukan baik di proses dan sistem termasuk juga pembiayaan dalam pelayanan kebidanan. Sesi setelah lunch break ini menampilkan pembicara David Greenfield dan Virginia Mumford dari Australia. Australia pada tahun 2010-2015 menjalankan project ACCREDIT atau Accreditation Collaborative for the Conduct of Research, Evaluation and Designated Investigations through Teamwork. Kerjasama antara Kemenkes Australia, ACHS dan ACSQHC untuk mewujudkan sistem akreditasi yang lebih efektif.
Sesi setelah lunch break ini menampilkan pembicara David Greenfield dan Virginia Mumford dari Australia. Australia pada tahun 2010-2015 menjalankan project ACCREDIT atau Accreditation Collaborative for the Conduct of Research, Evaluation and Designated Investigations through Teamwork. Kerjasama antara Kemenkes Australia, ACHS dan ACSQHC untuk mewujudkan sistem akreditasi yang lebih efektif. Sesi yang juga bagian dari external evaluation system ini disampaikan oleh Lena Low, Christine Dennis dan Christina Bolger dari Australia serta Triona Fortune dari ISQua. Sesi ini membahas mengenai perkembangan sistem, proses dan standar akreditasi untuk ketiga macam pelayanan kesehatan yaitu: acute care, aged care dan primary care.
Sesi yang juga bagian dari external evaluation system ini disampaikan oleh Lena Low, Christine Dennis dan Christina Bolger dari Australia serta Triona Fortune dari ISQua. Sesi ini membahas mengenai perkembangan sistem, proses dan standar akreditasi untuk ketiga macam pelayanan kesehatan yaitu: acute care, aged care dan primary care. Sesi ini merupakan sesi penutup untuk pertemuan hari I. Penutup dibawakan oleh Prof. Yushi Nomura dari Jepang, yang pernah dirawat di rumah sakit untuk tranplantasi hati sebanyak 2 kali. Sesi ini merupakan contoh nyata bagaimana menggali pengalaman pasien dapat lebih bermanfaat dari sekedar melakukan pengukuran kepuasan pasien. Nomura dengan gaya penuturan yang ringan dan humoris menyajikan persamaan antara RS dengan penjara, juga antara RS dengan hotel lalu menjelaskan arti sehat. Health merupakan kesatuan dari spirit, mind dan body (whole, holistic), ini juga telah diadopsi oleh WHO, keseimbangan antar mental, fisik dan sosial, tidak hanya ketiadaan penyakit.
Sesi ini merupakan sesi penutup untuk pertemuan hari I. Penutup dibawakan oleh Prof. Yushi Nomura dari Jepang, yang pernah dirawat di rumah sakit untuk tranplantasi hati sebanyak 2 kali. Sesi ini merupakan contoh nyata bagaimana menggali pengalaman pasien dapat lebih bermanfaat dari sekedar melakukan pengukuran kepuasan pasien. Nomura dengan gaya penuturan yang ringan dan humoris menyajikan persamaan antara RS dengan penjara, juga antara RS dengan hotel lalu menjelaskan arti sehat. Health merupakan kesatuan dari spirit, mind dan body (whole, holistic), ini juga telah diadopsi oleh WHO, keseimbangan antar mental, fisik dan sosial, tidak hanya ketiadaan penyakit.







